新須磨NEWS
2024年秋号
PDF ダウンロードそれ、ほんとうにただの高血圧? 高血圧特集

読者アンケートにご協力ください
アンケートはこちら
それ、ほんとうにただの高血圧? 高血圧特集
血圧が高いとどうなるの? 高血圧について

高血圧は「サイレントキラー」
そもそも血圧というのは、一般的に心臓が収縮と拡張によって血液を送り出すことで、動脈の内壁を押す力のことを指します。心臓の収縮によって全身に血液を送り出した時の血圧の最高値が「収縮期血圧または最高血圧」と言い、一般的に「上の血圧」と呼ばれるものです。また心臓が収縮して血液を送り出したあと、血液を再び送ろうとして心臓が拡張した時の血圧の最低値が「拡張期血圧または最低血圧」と言い、一般的に「下の血圧」と呼ばれるものです。この値が基準を超えることで「高血圧」になってしまいます。その診断基準というのは、診察室での「上の血圧」が140mmHg(家庭で計測した場合は135mmHg)以上、または「下の血圧」が90mmHg(家庭で計測した場合は85mmHg)以上のことを指します。現在、日本での高血圧患者数は約4300万人で、これは実に日本人の3人に1人が高血圧という計算になり、もはや国民病と言っても過言ではありません。
では、なぜ高血圧が「サイレントキラー」と呼ばれるほど危険なのか。血管の壁は本来弾力性があるのですが、高血圧状態が長く続くと血管はいつも張りつめた状態になり、徐々に厚みが増してさらに硬くなってしまいます。これが動脈硬化の状態で、さまざまな臓器に届く血流が減ってしまいます。さらに進行していくと、脳出血や脳梗塞、閉塞性動脈硬化症※1、腎不全、心筋梗塞などの原因となります。多くの人は無症状のまま静かに進行し、他の臓器に影響・症状が出てから初めて気付く、非常に注意すべき疾患なのです。
それ、ほんとうにただの高血圧?
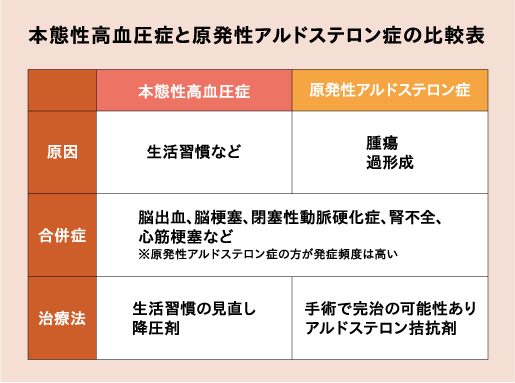
高血圧は色々な要因が複雑に絡み合って発症します。大きく分けて原因を特定できない「本態性高血圧」と、ある特定の原因が関与する「二次性高血圧」に分類されます。日本人の高血圧の約90%が「本態性高血圧」であると言われており、これは、生活習慣(塩分の摂り過ぎ、アルコール、喫煙、肥満、運動不足、ストレス)や、加齢などが原因で発症すると考えられています。
また、高血圧の約10%が「二次性高血圧」で、ホルモン異常(内分泌性)や腎臓病、心血管病※2、睡眠時無呼吸症候群、薬剤などが原因で発症します。その中で最も頻度の高い疾患の一つが「原発性アルドステロン症」です。この病気は、アルドステロンという副腎から出て体内の塩分濃度を調整して血圧を維持するホルモンが、過剰に分泌される病気です。
その高血圧、手術で完治するかも?
当院では高血圧患者さんに対して、高血圧の原因となる生活習慣の問題がないかを確認し、血圧を下げるために必要な生活習慣の改善点についての指導や血圧の目標値、血圧測定の方法、重要性についても説明します。高血圧に対して生活習慣の改善指導や目標値を設定しても血圧が十分に下がらない場合やすでに合併症を併発している場合には、降圧剤による治療を開始します。また二次性高血圧の可能性が疑われる場合には、血液検査、画像検査などで評価を行います。また高血圧の合併症が起こっていないかについても評価を行っていきます。
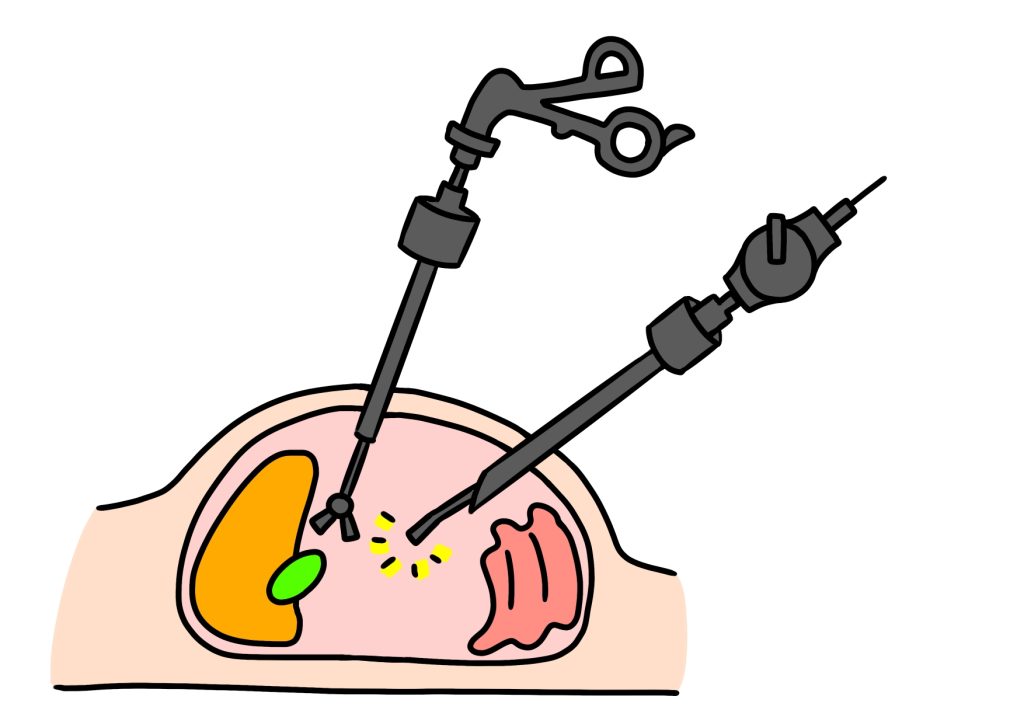
当院では二次性高血圧、特に先述した原発性アルドステロン症の診断・治療に力を入れています。原発性アルドステロン症の診断には、まず血液検査でアルドステロンの過剰分泌とアルドステロンを調節するホルモンであるレニンが抑制されているかどうかを確認します。またCTなどの画像検査で副腎腫瘍※3があるかどうかを確認します。しかし画像検査では発見できない小さな腫瘍が原因であることや、画像検査だけでは腫瘍があってもホルモンを産生しているかまではわかりません。そのため、当院では副腎近くの血管までカテーテルを挿入して、採血を行う「副腎静脈サンプリング」という検査を行います。
治療は、腫瘍が原因である場合は腫瘍を摘出します。多くの場合、腹腔鏡という内視鏡を使い、1cm程の小さな穴を3・4箇所開けて手術を行うため、傷も目立ちにくく痛みも少なくなります。手術により血圧が下がり、高血圧が完治する場合もあります。手術を希望されない、あるいは何らかの理由で手術ができない場合や両方の副腎でアルドステロンが過剰に産生(過形成)される場合は、アルドステロンの作用を阻害するアルドステロン拮抗剤が主に使用されます。
診療にあたって注意していることは、患者さんによって病気に対する知識や理解度は違うということです。その為、病気の知識を持っていただけるように、分かりやすく説明することを大切にしています。またその人のライフスタイルや健康状態に合わせて、患者さんと相談しながら治療を行っていきます。
日々の血圧測定が大事
高血圧を予防するには、普段から肥満にならないように体重を測定し、過剰な塩分やアルコール摂取を控えることが大切です。定期的な運動習慣や禁煙、十分な睡眠、ストレスをためないことも重要です。ダイエットする時、毎日体重計に乗って体重を調べるように家庭用血圧測定器を購入し、血圧の状態と日々の変化を意識することが必要です。血圧測定することで「今日は血圧が高めだからちょっと塩分控えないといけないな」など、判断することができるので、少しでも高血圧が気になる方は、まず家庭用血圧計を購入して、日々の血圧に注意することも予防の1つだと思います。
大事なことは患者さんの10年後や20年後の未来です。症状が無いからといって、血圧が高いことを気にせず生活していては将来的に合併症を引き起こすリスクが高まります。高血圧の方は自分が高血圧であることをしっかり意識し、血圧と付き合っていくことが大事です。血圧のことで相談されたいことがあればぜひ私の外来を受診してください。
※1:手や足の血管に起こる動脈硬化のこと。冷感やしびれ、歩行時の痛みを感じ、進行すると手足に潰瘍ができて壊死することもある。
※2:心臓や血管の血液を送るはたらきが衰えた状態のこと。
※3:生命の維持に重要な役割を果たすホルモンを産生している副腎に腫瘍ができること。


頻尿や疲れやすさは病気のサイン!?糖尿病特集
誰が発症してもおかしくない!? 糖尿病について

11月14日の世界糖尿病デーを迎えて
地球レベルで考えると、人類は歴史的に見て生存のために、致死的な感染症との戦いで、その多くは抗生物質や抗ウイルス薬の開発で、対抗できている場合が多いですが、生活習慣病の一つと考えられている2型糖尿病は世界中で依然として増加傾向にあり、わが国でも、公衆衛生上の重要性から(医療経済面からも大問題ですが)、その発症抑制、進展防止は喫緊の課題となっています。
日本のみならず世界的にもこの状況は危機的だとして、拡大を続ける糖尿病の脅威を踏まえ、国際連合が2006年に策定し、インスリンを発見したカナダ、オンタリオ州トロントのフレデリック・バンティング博士の誕生日である11月14日を「世界糖尿病デー」と決定し、糖尿病の予防、治療、療養について啓発活動を強く推進しています。
バンティング博士は当時助手であったベスト博士と共同で、1921年に、牛の膵臓からインスリンを抽出することに成功されました。それまではインスリンが完全に欠乏する1型糖尿病の患者さんは、エネルギーとしてブドウ糖を利用することができず、どんどん痩せて死を待つのみといった状態で、かなり悲惨な臨床経過をたどっておられました。
インスリンの発見とその臨床応用はこれらの患者さんの病態を劇的に改善させ、健康な人と同様の生活を送ることができるようになり、後に、バンティング博士に研究室を準備したトロント大学のマクロウド教授とともにノーベル賞を授与されました。以後インスリン製剤の製造については目覚ましい発展を遂げ、ブタや牛のインスリンから、大腸菌を用いたヒトインスリンの開発(動物由来のインスリンではアレルギーが多発していました)、さらに超速効型のみならず、長時間作動型のインスリンも登場し、近い将来には1週間に1回打てばその効果が持続する超長時間作動型インスリンも市場に出回るようになります。このようなインスリン注射製剤はご高齢でインスリンの自己注射ができない患者さんにも利用していただけることで、自宅での血糖管理の可能性を拡げることにつながります。
血糖値が高い、だけでは終わらない
みなさんは「糖尿病」と聞いて、どのような病気をイメージされるでしょうか。糖尿病とは、血液中のブドウ糖濃度(血糖値と呼ばれています)を制御するインスリンというホルモンが膵臓から分泌される量が足りなくなったり、インスリンの効果が弱くなって血糖値が異常に高くなる状態をいいます。1型糖尿病と2型糖尿病がありますが、糖尿病患者さんの95%が2型糖尿病です。それぞれの違いは<表1>をご参照ください。ここでは患者さんの多くを占める2型糖尿病についてお話します。
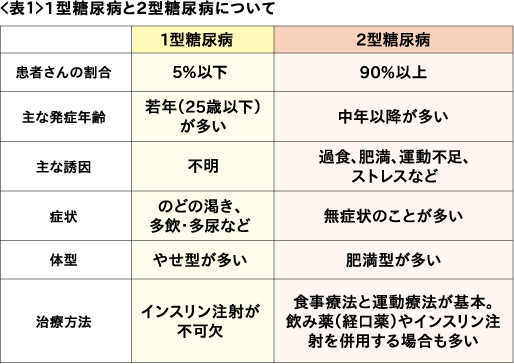
現在、日本中で2型糖尿病の患者さんがどんどん増えている状況で、糖尿病はまさに国民病と呼ぶに相応しい地位を占めており、今でも毎年100万人ほど増え続けています。2型糖尿病が増える原因の1つは、私たち日本人のライフスタイルの変化、すなわち、外食産業参入による食生活の欧米化、特に動物性脂肪摂取量の増加、また自動車の発達による運動量の減少、それらによる肥満の増加、そして社会の複雑化がもたらす種々のストレスなどが、糖尿病の発症進展に拍車をかけています。日常生活でテレビをつけると、スイーツをはじめとしたグルメ番組全盛で、我々、糖尿病専門医から見れば、これらの番組でまたまた、視聴者の血糖が上がるのでは、と日々危惧している今日この頃です。
ところで、糖尿病は単に血糖が高くなるだけの病気ではないことを認識しなくてはいけません。大問題なのは高血糖のままで数年放置しておくと、合併症である、眼の網膜症、神経障害、そして糖尿病性腎症と呼ばれる腎臓障害がほぼ同時に起こることです。日本では新たな腎不全による透析導入の原因の第一位は糖尿病なのです。さらに人工透析人口の増加は医療費のさらなる増大をもたらします。また、大血管障害と呼ばれる、狭心症、心筋梗塞、脳梗塞、そして下肢切断の原因となる閉塞性動脈硬化症も糖尿病が原因になります。また、認知症や寝たきりになるのも糖尿病でない患者さんよりも2年から5年早くなることがわかっています。
糖尿病かもしれないけど、
元気だから大丈夫、は落とし穴
とくに、高血糖だけでは少し喉が乾く程度で、ほとんど症状がないことが大問題なのです。そのため、糖尿病と診断されても症状に乏しいため、若くて働き盛りの多忙なサラリーマンなどは仕事優先で、ついつい病院にかかる機会を失って、上記の合併症が顕著になって(視力が低下したり、足がむくんで歩くとしんどいなど)から受診される患者さんがたくさんおられるのが現状です。糖尿病を発症して10年程度はかなりの高血糖を放置していても何も症状がなく、すでに述べた視力障害、足のむくみなどが出現して初めて、病院を受診して、網膜症の出現で失明寸前、あるいは実は末期の腎不全で、いよいよ人工腎臓一歩手前、であったことが判明したなんてことがよくあります。その時点で慌てて、厳重な血糖管理を開始しても、長年にわたって血管壁に蓄積してしまって、変質した糖分(advanced glycation end products: AGEsと呼ばれています)はもう消えることがなく、血管障害がどんどん進み、網膜症も腎不全も進行し続けてしまい、半年から1年後には透析導入となってしまいます。
放っておくと大変だ!・・でも、どこからが糖尿病?
読者の方の中にも「血糖値が高い」「HbA1cの値が高い」「糖尿病予備軍ですよ」など健康診断で指摘されたことはあるけど、よく分からなかった・・という経験をされたことがある方もいらっしゃるのではないでしょうか。<表2>に示しているのは糖尿病の診断基準です。
ご自宅での血糖測定で、糖尿病であるか否かを知ることは難しいです。まず、糖尿病という疾患を知っていただき、不安な方は当院の外来にてご相談ください。
ここまで、糖尿病は多くの人がなりえる身近な疾患にも関わらず、長い期間症状が出ないまま進行していき、気付いた時には生活が一変する別の疾患へつながる可能性があることをお話してきました。
だからこそ、患者さん向けの糖尿病教育啓蒙活動(療養支援)、糖尿病がどういった疾患で、どうすれば防げる、あるいは改善することができるのかを広く知ってもらうことが、なにより重要な社会のニーズとなっています。新須磨病院は、須磨区垂水区唯一の糖尿病専門医育成施設であり、糖尿病患者さんのために、糖尿病の療養支援のための糖尿病教室を定期的に開催しています。合併症の進展防止のために、糖尿病合併症外来も設定しており、糖尿病のトータルケアを実践しています。
また、新須磨病院は非観血的な血糖持続測定システム(CGM)や インスリンが完全に欠乏している1型糖尿病患者さんの場合には、人工膵臓に匹敵するクローズドループシステム(SAP)も導入しています。糖尿病外来は、日曜日以外は毎日午前中にオープンしておりますので、受診ご希望の患者さんはお気軽に問い合わせの電話をお勧めしています。
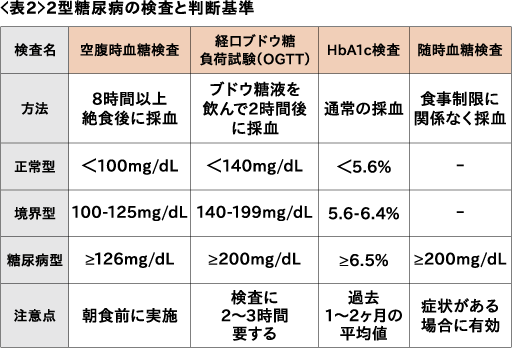
※1:複数回の検査で確認することが重要です。
※2:境界型の場合は、生活習慣の改善や定期的な再検査が推奨されます。
※3:薬の影響や他の健康状態も考慮するため、必ず医師に相談しましょう。
※4:年齢や個人の状況により、判定基準がことなる場合があります。医師の判断を仰ぐことが大切です。
※5:定期的な検査を受けることで、早期発見・早期治療につながります。

プロフェッショナル紹介
日本糖尿病療養指導士
熟練した知識で糖尿病患者さんの
療養指導を行う「日本糖尿病療養指導士」
「日本糖尿病療養指導士」とは「糖尿病とその療養指導全般に関する正しい知識を有し、医師の下で患者さんに熟練した療養指導を行うことのできる医療従事者」として、2000年に発足した「日本糖尿病療養指導士認定機構」が認定した資格になります。
本資格の受験資格は看護師、管理栄養士、薬剤師、臨床検査技師、理学療法士のいずれかの国家資格の保有、日本糖尿病学会専門医のいる施設で2年以上の勤務、糖尿病患者さんの療養に通算1000時間以上かかわった経験が必要となります。その上で講習と認定試験により認定され、5年毎に更新の講習試験があります。
資格を取得する上で、十分な情報収集と患者さんの状況に最適な指導を、確認しながら行うよう心がける姿勢を養うことができたと思っています。
私は、資格取得後8年目となり外来で勤務しながら、腎症透析予防指導や糖尿病在宅療養指導、フットケア指導、糖尿病教室での集団指導などを行っています。
また、外来の療養指導においては、インスリン導入直後、軽度認知症のある患者への指導、外国の方に継続してのインスリン自己注射や血糖測定の指導など、多様な場面があります。糖尿病患者さんの療養指導は糖尿病にとって重要な意味を持っており、自宅での療養がよりよいものとなるように、医師の診察日以外でもサポートしています。今後は、これらを集約して看護外来として活動できればと考えています。
医療機器の進歩で、
痛みの少ない血糖管理が実現
当院では2016年より、血糖持続測定システム(CGM)を採用しており、腕に500円玉程の大きさのセンサーを皮下に取り付けてグルコース濃度変化を把握し、自身で常に確認することができます。また、医療機器の進歩に合わせて常に最新の機器を導入しております。
この機器を取り付けると、自身のスマートデバイス(スマートフォン・スマートウォッチなど)か専用のモニターを使用し、1分毎に測定値の上昇や下降が把握できます。また、急な低血糖・高血糖を検知すると知らせてくれる機能、ご家族・医療機関と連携して情報を共有できる機能もあります。
今までは指先に小さい針を刺して採取した血液をセンサーで読み取り血糖を測定することが主流で、どうしても痛みを伴う測定でした。このCGMは、1回の使用で14日間のデータを解析することができます。その内容から医師は糖尿病の診療に役立て、薬の調整を行い、看護師は医師の指示のもと、きめ細かい糖尿病療養指導を行い、よりよい糖尿病療養のサポートを行えると考えています。
糖尿病は初期症状がほとんどない病気です。その為、痛い思いをして血糖管理することが億劫になる方もおられますが、今回の医療機器のように進歩していますので、少しでも糖尿病が気になる方は、一度ご相談ください。

部署紹介
手術室
私たちは患者さんが安心安全に
手術が受けられる環境を整えています

手術室では、手術を受けられる患者さんに対し、執刀医師、助手医師、麻酔医師、看護師2名がチームとなり配置されます。看護師は手術器具を医師に渡す器械出し看護師とそれ以外の全てを担う外回り看護師がいます。私たち手術室看護師は手術を受けられる患者さんに術前から寄り添い、麻酔中の患者さんに合併症などが起こることがない様、細心の注意をはらっています。そのほか、臨床工学技士により医療機器の点検が行われたり、中央材料室スタッフが手術器材の洗浄・点検・滅菌作業を行い、すべての患者さんに安心して手術を受けていただけるよう日々努めています。
手術室は4部屋あり脳外科や外科、整形外科や婦人科などの手術や、内視鏡・顕微鏡を使用する眼科や耳鼻咽喉科、歯科の手術や形成外科など日帰りの手術にも対応しています。また、日々進歩する医療技術に対応するため、医療機器メーカーの方を招いて勉強会を行い、新しい情報を常に更新しています。また看護師間はもちろん、多職種とのコミュニケーションも大切にし、情報共有に努めています。
KONDO SACHIE
近藤 幸恵 手術室看護師長
















.jpg)